今回はブログという場所を借りて、臨床工学技士の過去と未来を見つめ、今後の業務拡大や地位向上がどうなるのか、どうすべきか私見を述べたいと思います。
なるべくデータなどの客観的なものを引用・参照しますが、あくまで私見です。
正しくないこと、偏った意見もあるかもしれませんが、どうかご容赦頂ければと思います。
(メンタル弱めですので厳しい言葉で簡単に倒れます)
『私見』であることをお忘れなく。
臨床工学技士?
臨床工学技士(りんしょうこうがくぎし)という言葉すら聞いたことが無い、記憶に無いという人が多いと思います。
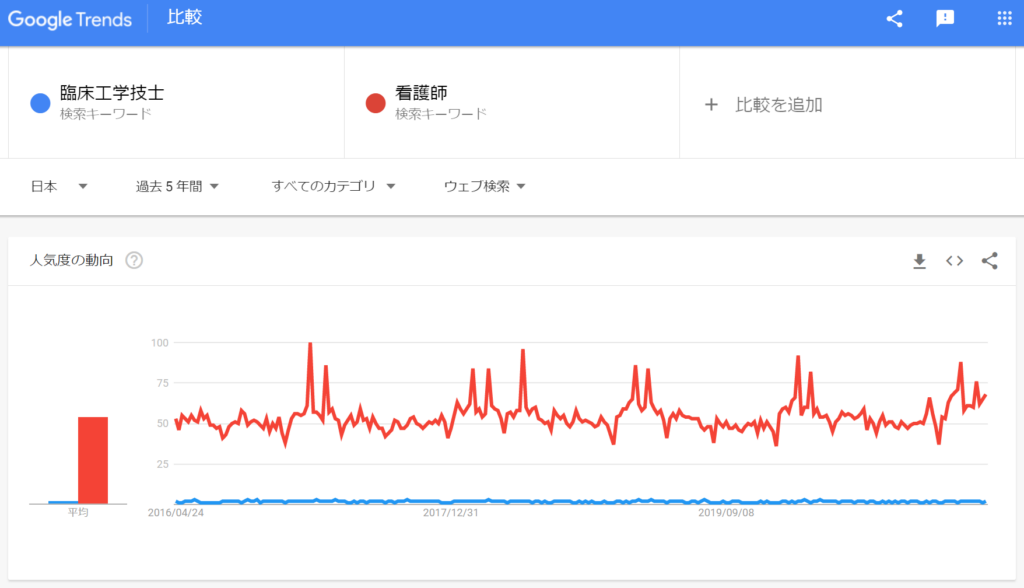
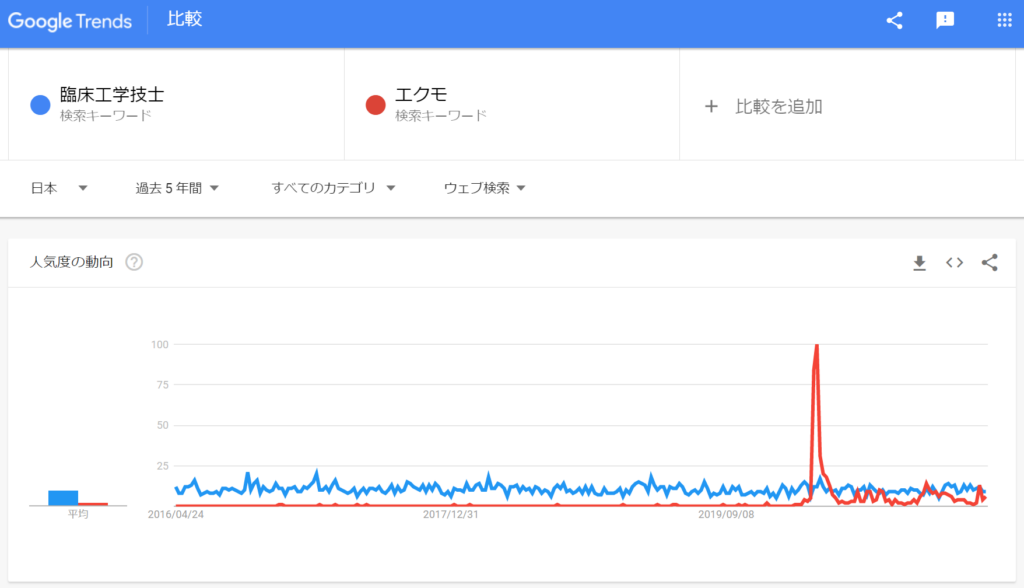
試しにGoogle Trendsでどのくらい検索されているか調べてみると、看護師と比較してしまうとほぼゼロでした。
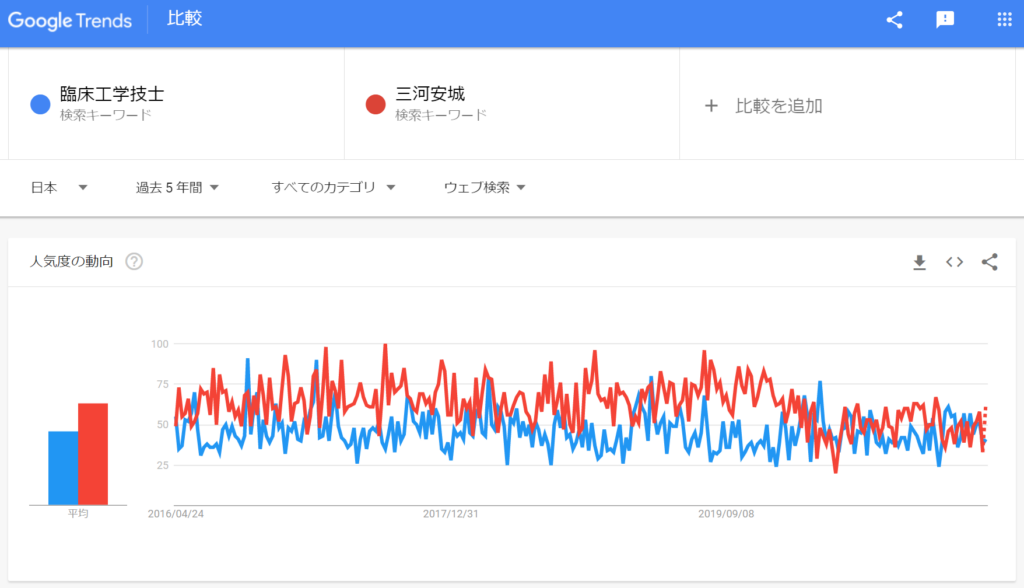
そこで東海道新幹線の駅で比較してみると『三河安城』より少し検索される回数が少ない事がわかりました。
検索トレンドで言うと、季節やトピックで動くものがありますが、そういったものでもありません。
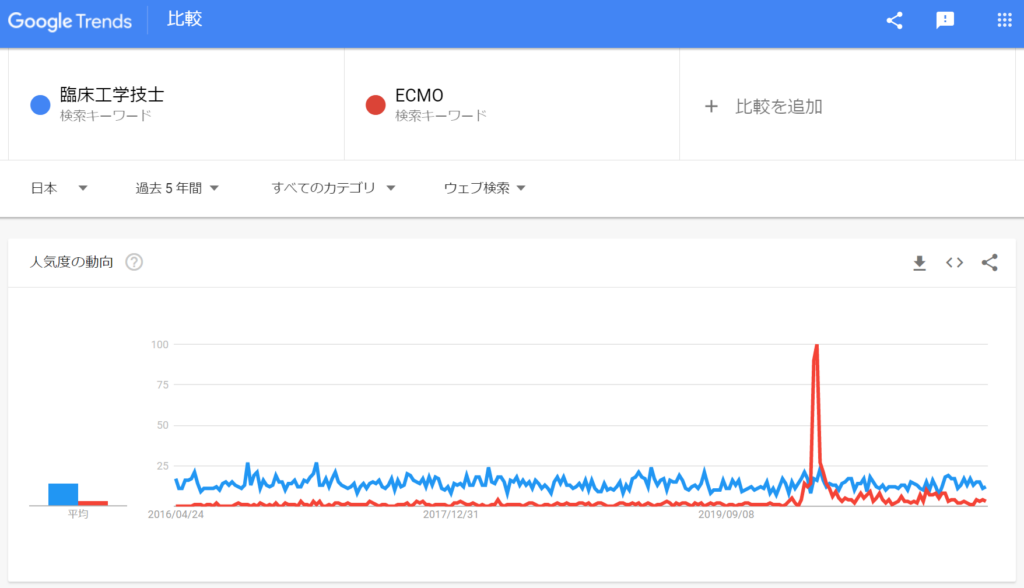
実は2020年のCOVID-19の流行拡大によりテレビで臨床工学技士という名称が取り上げられたのですが、トレンドには反映されていません。
同時に紹介されていたキーワード『ECMO』『エクモ』はスパイクが見えるほどのトレンドワードになりました。
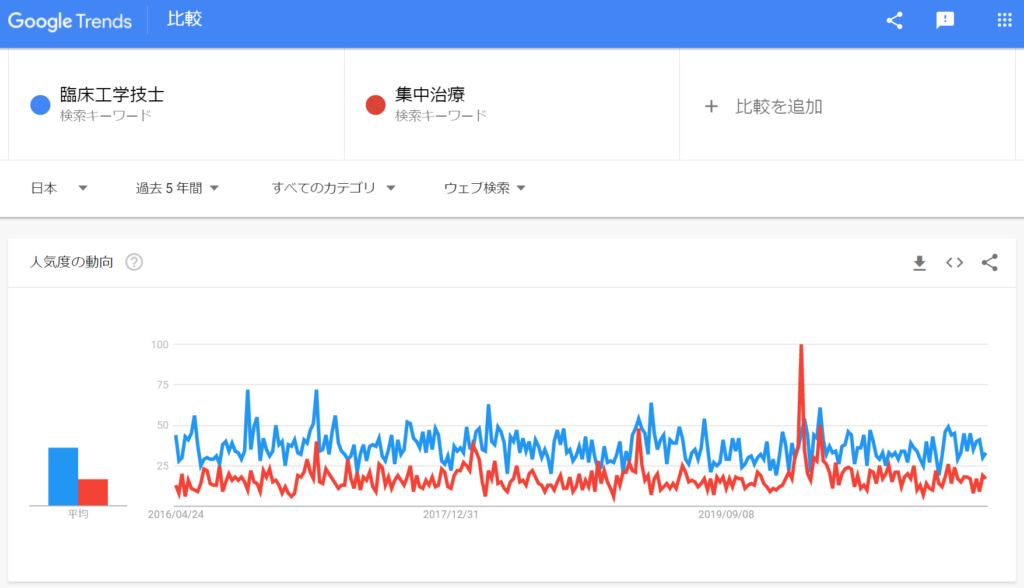
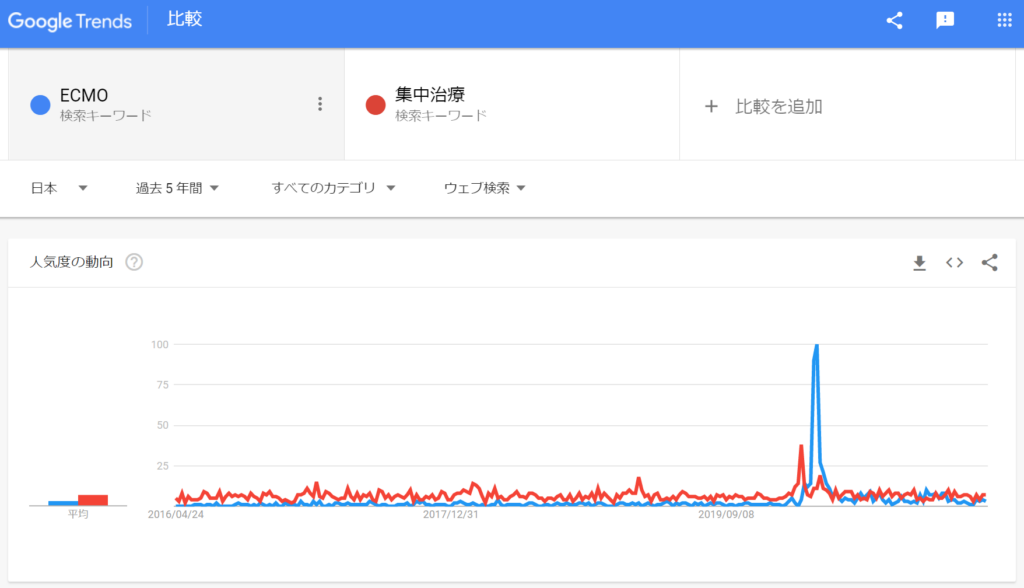
スパイク状のトレンド急上昇があったのは『集中治療』でした。下図でいうと『集中治療』が急上昇後に『ECMO』が急上昇しています。
臨床工学技士とは
昭和末期
臨床工学技士とは、臨床工学技士法に基づいて『名称独占』を許された有資格者の事を指します。
臨床工学技士を名乗る事ができるのは臨床工学技士のみですが、業務は医師や看護師とオーバーラップしますので業務独占ではありません。
臨床工学技士法は昭和62年法律第60号、すなわち昭和62年(1987年)にできた法律です。
生命維持管理装置の操作/ME機器保守点検
厚生労働省の職業紹介によれば臨床工学技士は人工呼吸器や血液浄化装置などの生命維持管理装置の操作などを行う仕事と、医療機器全般の点検等を行う職業であると紹介されています。
臨床工学技士主体組織は病院オンリー!?
主たる構成員が臨床工学技士であり、その存在目的が臨床工学である組織は、医療機関に在っても驚きませんが、企業にあるというのは非常に珍しいと思います。
当社は法人自体が『臨床工学部』のような物なので、珍しい存在かもしれませんが、今後のビジネスの動向によっては医師や薬剤師など多職種連携で構成される可能性もあります。
以前、東証一部上場企業に居たとき、営業本部の再生医療担当は3人中2人が臨床工学技士でした。再生医療という固有の目的のために組織されていたのですが、営業系とその他で分けると、その他すべては臨床工学技士が担っていました。
とはいえ、ほとんどの臨床工学技士が医療機関で働く人、組織も医療機関に属するのが普通の事、常識という感があります。

臨床工学技士数
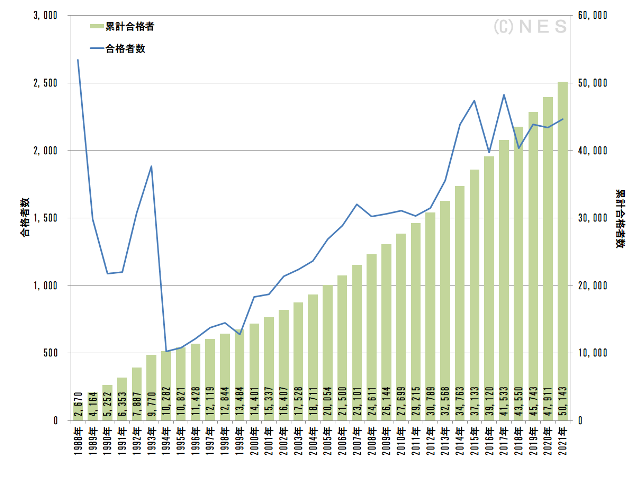
2021年3月の第34回国家試験を終えての累計合格者数は50,143人(当社集計)です。
同年の第110回看護師国家試験は受験者数66,124人、合格者数59,769人でした。
単年で臨床工学技士の34年分の累計を上回ることからも、いかに技士数が少ないかがよくわかります。
雑な数字ですが、日本には病院が8千軒、診療所が10万軒あります。臨床工学技士の合格者全員が病院勤務した場合でも病院1軒あたり6人程度です。全員が診療所勤務だとすると1軒あたり0.5人、すなわち全病院への常勤配置は不可能です。
| 受験者数 | 合格者数 | 合格率 | |
| 医師 | 9,910 | 9,058 | 91.4% |
| 歯科医師 | 3,284 | 2,123 | 64.6% |
| 保健師 | 7,834 | 7,387 | 94.3% |
| 助産師 | 2,108 | 2,100 | 99.6% |
| 看護師 | 66,124 | 59,769 | 90.4% |
| 診療放射線技師 | 2,953 | 2,177 | 73.7% |
| 臨床検査技師 | 5,115 | 4,101 | 80.2% |
| 理学療法士 | 11,946 | 9,434 | 79.0% |
| 作業療法士 | 5,549 | 4,510 | 81.3% |
| 視能訓練士 | 850 | 774 | 91.1% |
| 言語聴覚士 | 2,546 | 1,766 | 69.4% |
| 薬剤師 | 14,031 | 9,634 | 68.7% |
| 義肢装具士 | 227 | 165 | 72.7% |
| 臨床工学技士 | 2,652 | 2,232 | 84.2% |
生い立ち
学校では教わらない
臨床工学技士がどのようにして誕生したのか、養成課程の授業で詳しく触れる事はありませんでした。
医師であればヒポクラテス、看護師であればナイチンゲール、診療放射線技師であればレントゲン、それぞれの職種の原点となる人物が居て、戦前戦後の様々な法改正を経て職業と免許が一致して存在する、その経緯についても養成課程で学びます。
臨床工学技士の誕生『秘話』について、人工臓器学会誌39巻3号(2010年)に『太田和夫先生の死を悼む』という追悼特集が組まれ、その中で臨床工学技士についても触れられています。
法制化前のエンジニア
臨床工学技士法が制定される前の現任者はtherapistよりはengineerに寄った存在であったと考えられます。
therapistとして働く法的根拠が無かった時代は、専門的な技術者としてengineerとtechnicianの職域で働いていました。
透析技術認定士として透析室付きで働く人も居れば、機械室付きで透析液供給や装置保守点検など完全にバックヤードで働く人も居ました。
手術室ではいわゆる『立会い』としてメーカーから来て人工心肺を操作する人や、麻酔科に所属して現場雑務をこなす技術者も多く存在しました。
いまでも臨床工学技士を『テク』さんなどと呼ぶ施設がありますがtechnicianとして働いていた名残りです。

国会での議論スタート(1987年)
第百八回国会衆議院社会労働委員会議録第三号によれば『臨床工学技士法案』について厚生省の斎藤国務大臣から説明が行われています。
太田和夫先生のおっしゃった、医療の進歩に伴って法律も変化していくべきとの発言に沿うような『時代とともに』という言葉が添えられ説明されています。


名称独占・三年課程
法案ができるまでに有識者らで素案が作られたと思いますが、出された法案は『名称独占』と『三年課程』が特徴でした。
主な内容は下記の通りで、いわゆる『チーム医療』が法案に明記されている事は非常にユニークです。
- 臨床工学技士とは、厚生大臣の免許を受けて、臨床工学技士の名称を用いて、医師の指示のもとに、生命時管理装置の操作及び保守点検を行うことを業とする者
- 臨床工学技士になるためには、臨床工学技士国家試験に合格し、厚生大臣の免許を受けなければならない
- 国家試験を受験するためには、高等学校卒業後、一定の養成所等において、三年以上臨床工学技士として必要な知識及び技能を修得すること、大学において一定の科目を修めて卒業したこと等を必要
- 臨床工学技士は、その業務を行うに当たっては、医師その他の医療関係者との緊密な連携に努めなければならない
- 臨床工学技士でない者は、臨床工学技士という名称またはこれに紛らわしい名称を用いてはならない
法律ができるまでの間に名称独占と業務独占の議論は無かったようですが、三年課程ではなく大学四年間とすべきではないかとの意見は出された記録があります。

想定技士数
法案の中では人数についても触れられています。
当時、透析施設が1,587軒、患者数66,300人、透析療法に関わる技術者が約5,700人というデータが示されました。
人工心肺手術は17,000件というデータも示されました。
10年後の透析患者数は1.5倍の10万人、人工心肺手術は2倍の35,000件を予想していました。
必要技士数は15,000~20,000人、毎年400~500人程度の養成が必要と述べています。
1985年に66,310人であった透析患者は5年後の1990年に103,296人に、10年後の1995年には154,413人に増えました。



中曽根康弘総理大臣の下で法制化
国会に提出された議案は採決され、臨床工学技士法は法律となることが決まりました。
法文を読んでいくと、当時の時代背景と今との違いがいくつか見えます。例えば絶対的欠格事由は今の条文とだいぶ違います。
何はともあれ、臨床工学技士が誕生することになりました。


ロゴマークは体外循環
ロゴマークについては養成課程で教わることはなく、免許取得後も職場や職能団体で話題に挙がる事もありませんでした。
下図は免許証に印刷されているロゴマークです。
いったい何だろうと思い、厚生労働省の免許証を所掌する部署に問い合わせました。
すると『人工心肺の体外循環を模している』『チューブに血液と酸素が交わる』という意味である事を教えてくれました。
ただし、誰が、どういった経緯でデザインし、決定したかは不明でした。


マネジャー職
透析医療と臨床工学技士
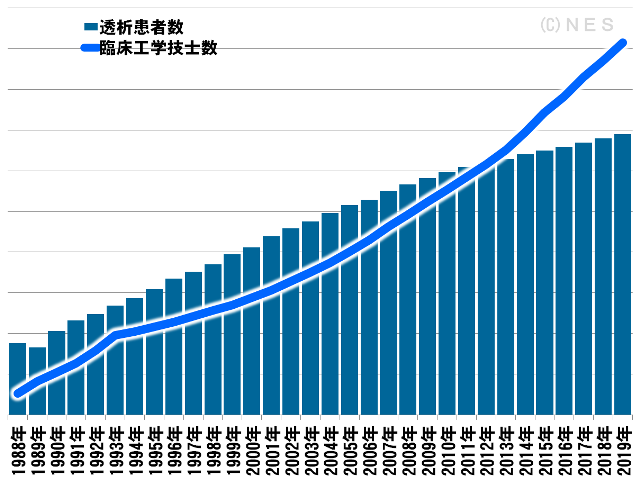
臨床工学技士と人工透析は切り離す事の出来ない関係にあります。
免許誕生から20年程は透析患者数の1割程の数をキープ、透析患者増に合わせて技士も増えていました。
しかしながら、その関係は2010年頃には解消され、技士はグングンと増えていきました。
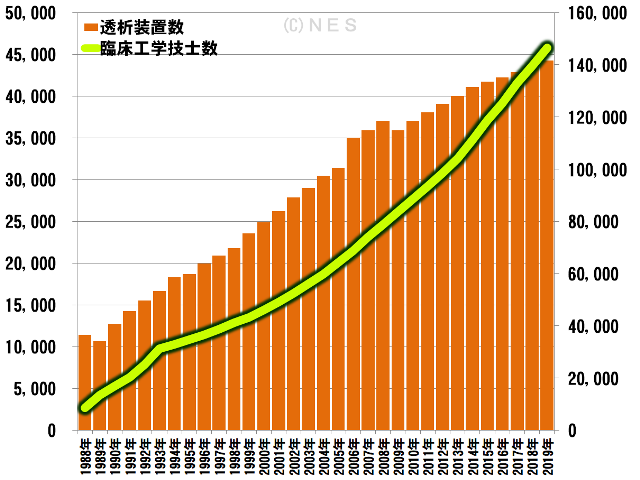
透析装置の台数との関係を示したグラフです。
装置の増加率は低く、軽微な増加にとどまっているのに対して技士数は増加曲線が右肩上がり、増え方に相関性が無さそうに見えるグラフになっています。
技士長数
必要技士数を議論する前に、キャリアパスの先にあるポストについて検討します。
技士長というポストはいったいいくつあるのか、私にとってはこれが重要でした。
例えば、2007年の第五次医療法改正で新たに設けられた医療機器安全管理という業務に対し、2008年に付いた診療報酬では常勤技士が居れば算定できるかことになっています。
算定には施設届出が必要で、最初の年は病院2,103、診療所186施設の届出がありました。
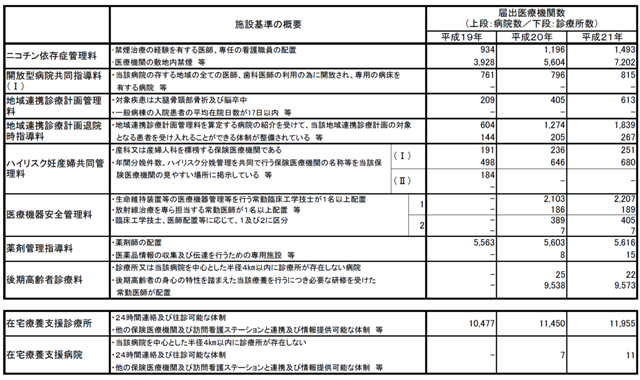
届出数は制度開始からほとんど増えておらず3千に満たない程度、うち診療所は3百程度で横ばいです。
常勤技士が1人でも居れば算定届出はしていると考えると、技士長のポストは3,000にも満たないと考えられます。
技士長席3千は多い?少ない?
臨床工学技士の発行免許数は5万を超えました。仮に4万人が医療機関で臨床工学技士として働いているとすれば、3千の技士長ポストに就いている人は7.5%です。
日本の労働力人口は6,868万人、中小も合わせ企業数は400万社とする5.8%の人が社長です。
社長以外も含め年収1,000万円超の給与を貰っている人は約5%、これは源泉徴収でのデータですのでフリーランスで稼いでいる人を含めればもっと多いと思います。
さて、技士長のポスト7.5%は労働力人口全体から見れば高い数字ですが、常勤者に絞ると社長率に近づくかもしれません。
社会人が社長になれる確率は低そうですが、社長は辞令を受けて任命されるだけでなく、自ら起業すれば社長になれるので、生涯で社長になれる確率は意外と高いです。
すなわち、現在社長である人の人口比率と、社長になれる確率は一致しないという事です。
技士長になれるかなれないか、これも確率では言い表せない事がたくさん潜在しています。

[Link] 総務省: 労働力調査
[Link] 経済産業省: 経済産業省企業活動基本調査
[Link] 国税庁: 民間給与実態統計調査
適任・適性
技士長は実力主義か年功序列か、これは組織ごとに違う事は明らかだと思います。
実力主義を掲げていても、臨床工学技士にとっての実力とは何かが不明瞭なケースが散見されます。
臨床能力に長けていても、免許の範囲が限定されるため医師や看護師の代わりを務める事はできないため、臨床については医師や看護師が要職に就くことが必然です。
マネジャーへの要求は、職種に関係なくマネジメント力です。
課員を束ね、チーム力を高める事はマネジャーの仕事です。
業務範疇、特に専門的な部分がつつがなく、平穏に維持される事もマネジャーの仕事です。
トラブルが発生したとき、速やかに、的確に、確実に収束へと向かわせる事もマネジャーの仕事です。
マネジメントができない人はマネジャーになれません。
技士長になるためには、マネジメントが出来る事が要件になります。

順番待ち?
マネジメント力があり、周りからの人望が厚く、他の職種のマネジャーから推される人が居ても、技士長のポストに空席が無ければ技士長にはなれません。
現任の技士長が退職するか、降格するか、異動するか、概ねこの3つが技士長ポストが空く状況です。
技士長が優秀で事務長になったので技士長ポストが空いた、という話題もちらほらと聞きますが、稀です。
定年退職を待つというのが多くの施設で見られますが、例えば2年先輩の技士が技士長になったとすれば、その人が定年になるまで技士長となり、自分は定年前の2年間だけ技士長になれる可能性がある、という事になります。
現状、早い者がちの施設も少なくないので、技士長になれない将来を憂慮して退職してしまう技士も少なくありません。

個人攻撃も現実
マネジャーが降格か退職さえすれば席が空く、席が空けば次は自分だと思う人も中には居ます。
降格させるにはスキャンダルが必要かもしれません。
法人が降格人事を発令するにはよっぽどの事件が必要ですので窃盗やわいせつなどが無ければ降格は考えづらいです。
そうなると退職です。
精神的に追い込めば退職するかもしれないと考える人が居るようで、SNSなどを通じて誹謗中傷されたというマネジャーさんも居られます。
患者のために、診療のために課内で意見が対立するのは前向きで良いかもしれませんが、個人を攻撃するだけの衝突は課内の人間関係の悪化のみならず、組織全体から見て課の評判を落としかねません。
筆者も病院でマネジャー職にあったときはSNSでの誹謗中傷も浴びましたが、病院組織が守ってくれました。
病院組織としては、自院のスタッフがSNSに書き込んでないと信じる声明を発表した上で病院から警察に相談されました。
残念ながら自院スタッフが書き込んでしまったという事が警察の捜査で特定されました。
これを教訓に個人攻撃ではなく、スタッフとしてどうしたいのか、マネジャー個人の問題なのか組織の問題なのか、しっかりコミュニケーションを取りながら課題解決していくことが確認され、課内の結束も緊密になりました。

ポストを増やせば良い!?
マネジャーのポストが増えれば、技士内での骨肉の争いは減り、順当に勝ち取って行こうとする人が増えるのではないかと思います。
ポストの増やし方については色々な考え方がありますが、原則として能力を認めてもらう事、他と比べて優れていることを示す必要があります。
個人として優秀で、臨床工学部門に置いておくのはもったいない、物品管理や情報システムなどMEにも関係する部署で活躍してもらいたいと経営層が考えれば配置換もあるでしょう。
個人の能力に依存している場合、後任が臨床工学技士となる可能性は低いかもしれませんが、道は開かれます。
職種としての適任が認められる方が後続へも響くため、課を挙げて新たなチャレンジをする、職能団体としてレベルアップを図るなど1つの塊が動く事の方が影響力も大きくなります。
まだ臨床工学技士の雇用が無い医療機関が部署を立ち上げればそこには技士長ポストが生まれる可能性が高まります。
どんなに院内で活躍していても他院に部署が開設される訳ではないので、職能団体による社会活動・社会連携が期待されます。

技士は多忙!?
充足か不足かと聞かれると、不足しているという意見をあちらこちらで聴きます。
近年では医療機器の業者立会基準や医療機器安全管理義務化などにより臨床・保守の両面で業務量が増えました。
内視鏡や心カテなど低侵襲治療の拡大はデバイスの多様性や治療室の効率運用などの二次的影響をもたらし、臨床工学業務を増やしました。
日々の業務で忙しさを感じる技士が増え、臨床側からも参画を求められ、雇用は伸びているようです。
充足!?不足!?
右肩上がり
臨床工学技士が足りているか否かを述べる前に、現状について整理しておきます。
1988年からの移行期間に数千名の有資格者が誕生し、その後は養成校の開設が続き、2006~2010年の5年間は合格者が平均1,529名となり横ばいかと思われましたが、リーマンショックの影響があるのか養成校開設ラッシュが到来し2014年には合格者数が2千人を超え、以降は横ばいとなっています。
合格者数が2,413人で過去最多となった第30回国家試験の時点で免許誕生から30年、仮に大学新卒で22歳であった第1回の合格者は52歳、定年までまだまだあります。
移行期間であった最初の5年間の合格者数は7,887人ですが、6年目からの10年間の合格者は8,520と低調でした。
最近5年間の合格者の平均が年2,205人ですが、このペースのままですと、定年退職者が出始めてもしばらくは新規合格者数が大きく上回るため、生産年齢の有資格者数は増加の一途です。
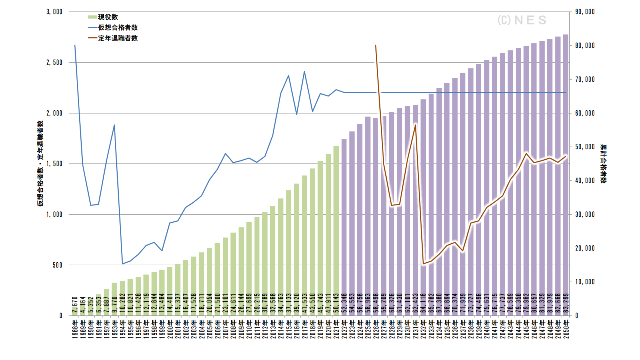
医業収入への影響
臨床工学技士の雇用を増やす事で、医療機関にとっての収入が増えるか否かという点について、詳しい解析をしている医療機関や臨床工学技士はどれだけ居るか私はわかりません。
『医業』は事業活動ですので原資が無ければ回りません。原資は診療報酬として得ますが、In/Outのバランスが取れなければ続きません。
医師や看護師は診療の基本的な部分を担っているため、医業収入に直結して考えられる部分が多いです。
診療放射線技師や臨床検査技師はともに、検査を受ける患者数や装置数などから適正人数を算段しやすく、収支もわかりやすいです。
臨床工学技士はわかりづらいです。
自らの費用対効果や資産価値はどのくらいなのか、病院全体の経営的な数字から見た適正人数や実施すべき業務とはどのようなものなのか。
院内会議で『あなた方の関わる診療報酬の算定額はいくらですか?』と聞かれる事があります。
企業で言えば売上高です。
私は、ほぼ『ゼロ』としか回答できませんでした。

個人収入への影響
一般的に給与は組織全体のベースに、職種や部署における付加価値を掛けたような基本給があり、更に個人は組織全体のベースに、職種や部署における付加価値を掛けたような基本給があり、更に個人の能力や勤続年数に対する付加価値として基本給増額や諸手当が付きます。
まず、臨床工学技士として医療機関に雇われたときにどのような賃金になるか、ある程度は決まってしまっていると思います。
医療技術員として検査技師さんらと同列の場合もあれば、建築設備等の技術員の賃金テーブルに準ずる場合、臨床工学技士のための給与体系が用意されている場合など、様々です。
一般的に給与が増える要因は事業への貢献度です。
たくさん仕事をして増える場合もあれば、病院のイメージアップになる活躍したり、コストダウンを成功させたりと様々です。

総額からの換算
透析専門施設などではわかりやすいのですが、透析回数(患者数)が施設収入に直結し、設備費や人件費に充当できる額は年間を通じてだいたい決まっています。
仮に、施設の人件費総額が2億円、現状で技士は半分の1億円の人件費が充当されている場合、技士が20人でも30人でも技士業務に割り当てられる人件費は1億円が限界です。
いま、25人で透析を回していれば1人平均400万円ですが、質を落とさず20人で回せれば平均500万円に増額できます。
外来慢性維持透析の施設ように患者の増減が少ない施設では人件費は予算化されるので、予算増額は容易な事ではありません。
増額する手段としては他職種の仕事を奪う方法があります。
免許の範囲を逸脱して看護師業務を担う事はできませんが、免許されている範囲でのタスクシフトは実際に行われています。

成長係数ゼロ??
一般企業では、会社がある程度の成長をする事で社員の給与も増えていきます。
新卒で雇用した若者も20年経てばベテラン、20年間同額の給与では働いてくれないと思いますので、少なからず昇給が必要です。
医療機関では経済的成長というものは構造的に考えづらいのですが、従業員の昇給は必要です。
ある施設では4人で人件費2,000万円、比較的多いなという印象があったのですが、10年後も同予算でした。段々と若手の給与が増え、反対にマネジャーは漸減しました。
最終的には、業務内容にベテラン級のスキルは要らない、概ね10年目がスキルとして飽和状態、ゆえに給与もその頃が上限というのが経営側の判断でした。
部署としての成長を描き、課員の成長も想定し、永続性ある組織運営ができなければ、3年目の若手も20年目のベテランも同じ給与になってしまいます。

仕事を増やす
課の成長のためには仕事を増やす必要性がありますが、むやみやたらと仕事を抱えれば良い物ではありません。
増やし方にも精査が必要です。
透析室の清掃を技士業務に採用する事は悪くないのですが、技士が清掃する必要性については検討が必要です。透析室の繁忙期に臨床業務も清掃業務も中途半端になっては意味がありません。
清掃をマネジメントし、アウトソーシングの清掃業者を適正管理する事は課の成長に寄与するかもしれません。
臨床工学技士の専門性を鑑み、どのような業務を広げる事が良い事か考える必要があります。
臨床工学技士の業務拡大
他院に倣う
業務拡大の第一歩は他院の臨床工学技士の動向を知る事です。
学会などで『こんなことできました』という発表があるので、聴講し、質問し、吸収します。
同級生も同業者であると思いますので、仲間に聞いて回るのも良い手立てだと思います。
他職種を観察
院内には医師や看護師をはじめ多くの職種が働いています。
その業務の中には、その職種では無くても良い物があります。
あるいは、他職種に適任者が居る場合があります。
人手不足で困り、ある特定の時間帯に30分、1~2名の応援が欲しいという業務があるかもしれません。
私が診療技術部門のマネジメントでは、臨床工学技士、臨床検査技師、診療放射線技師の3職種をミックスした組織運営を試みました。
早出当番は朝8時まで透析室プライミング、監督者として臨床工学技士1名、他の要因は他職種とし、この時間帯に病棟の人工呼吸器等のラウンドも臨床工学技士が済ませます。
8時~9時半頃まで採血室と透析室で穿刺ピークを迎えるため人員を集中投下しピークを乗り切ります。後半になると放射線科も徐々に患者が増え1日の中のピークを迎えます。
昼過ぎには採血はほぼ終了、透析室では回収が始まるため人員は透析に偏り、それが終わると早出当番は退勤となります。
上記の試みは診療放射線技師、臨床検査技師、臨床工学技士の3職種の業務を見直した結果ですが、どの部署でも1人を雇用する程ではないが0.1人分の仕事の担い手が欲しい、と思う事があるので、それを見つけ出す事ができると有意義です。
数字を知る
ビジネスの世界では、数字を制する者が優位に立てる傾向にあります。
業務拡大を目指す場合、業務や物品の費用や収入について知る必要があります。
例えば、時給2,500円の看護師が内視鏡の洗浄をしているとします。これを時給1,500円の人が担えれば1時間あたり1,000円のコストダウンになります。
しかし、処置室でガーゼ交換などの看護業務をしながら、手が空いた時に内視鏡洗浄をしている場合、他の業務をこなせない人を処置室に配置すると無駄が生じます。
時間、場所、ヒト、モノ、カネ、色々な要素を考慮するためには数字を知る事が重要です。

余地を探す
余地を探す事が業務開拓に有効に作用します。
余地を探すには目利きの力が必要です。
余地を見つけた時、それが臨床工学技士業務になり得るのかを判断する力も必要です。
そして、技士業務にした場合の効果やデメリットについて検討します。
検討する視点は技士側だけでなく、医療機関・組織全体にとってどうなのか、患者らサービスを受ける側はどうか、出入業者はどうかなど『三方よし』となるような視点が必要です。

心カテ業務は先人たちのおかげ
心臓カテーテル検査の実施場所は診療放射線技師の持ち場、検査ゆえに臨床検査技師の業務範疇、様々な処置が発生する事から看護師が欠かせない、というものでした。
そこに臨床工学技士が進出し、定席を確保するまでの道のりは平坦では無かったと思います。
私の居た病院でも、臨床工学技士が座る席はありましたが端の方の段差があるところで座りづらい場所でした。
そのようなアウェイなところから、カテ業務に臨床工学技士が居る事が当たり前になるまで、十年や二十年もの蓄積があったと思います。

近年は内視鏡業務確立
2010年より前、内視鏡の検査も治療も件数が伸びている中で専門的に関与している臨床工学技士はまだまだ少数でした。
私も先進的な取り組みをしている臨床工学技士に合うために倉敷まで行ったことがあります。
なぜ内視鏡専門の技士になろうと思ったのか、医師や看護師からは何を期待されているのか、内視鏡技士に未来はあるのか、色々と聞きました。
今では専ら内視鏡室で働くという臨床工学技士も珍しくなく、養成課程ではあまり触れられなかった消化器の生理や解剖について詳しい技士も多くなりました。
とは言え、消化器専門のクリニックで雇われる事は滅多になく、常勤するほどの費用対効果が無いと見られているのかもしれません。
クリニックで雇われるためには、勤務時間内をフルに埋められるだけの仕事を作るか、医師業務の時間短縮や負担軽減につながる付加価値の高い仕事をする必要があります。
例えば、時短勤務中の女性医師が3時間の勤務中に1人でも多くの内視鏡検査を実施できる体制を確立、臨床工学技士の関与なしではできないとなれば、その3時間に大きな付加価値が生まれます。
医事課業務、送迎者運転、ビル管理、開業医ならではのニーズに応える事も業務拡大・雇用拡大につながる可能性があります。

安易な拡大は逆効果
一概には言えませんが、医療機器安全管理業務を手広く実施しようとお考えになる臨床工学技士は少なくありません。
何を目的とするのか見失ってしまうと、無駄が多いコストセンターと化してしまいます。
現場から『困った!』と呼び出されてすぐに対応、迅速な解決を目指すための体制づくりは有意義だと思います。
壊れた機器をすぐに直す事は良いような、そうでもないような曖昧な領域になります。
故障しないように日頃から予防保全(メンテナンス)をする、誤った取扱いをしないように教育研修するといった事は有意義だと思います。
故障してしまった後は代替機を提供すれば現場は満足です。院内で修理する必要のある機器かどうか、近年はその判断が求められるようになっています。
予備機が無く、即時修理が必要な医療機器はそう多くありません。例えば輸液ポンプや人工呼吸器などは、院内でも代替機の手配が比較的容易だと思います。
これらをいつでも院内修理できるようにするためには、複数名をメーカー研修に派遣し、工具を保有し、部品を在庫する必要があります。
部品だけで常時100万円も在庫があれば、資産が100万円も眠っている事になります。紛失してしまった、機種変更して使わなくなったとなれば在庫は資産ではなく廃棄物になります。
私が技士長を務めていたとき、院内修理を徐々に削りました。
その理由には、人材育成の無駄を実感していた事があります。滅多に使う事のないスキルのために時間とお金を掛ける事の無駄、研修に行った者が退職すれば丸ごと損失になる事、修理よりも他の研修を受けたいと思っているスタッフのストレスや士気低下につながっている事などが挙げられます。
透析装置は200台近くあったので全員にメンテナンス技術を身に付けてもらいましたが、その教育係には定年退職者を活用しました。ベテランの技を後世に残しつつ、デッドタイムの最短化、適正管理を目指しました。

片道切符
臨床工学技士の本分、価値とは何でしょうか。
もし、臨床に重きを置くチームの場合、用度課や施設課などに進出した技士は元のチームには戻れないかもしれません。
今後、臨床工学技士免状を取得してゼネコンやビルメンに就職する人が居てもおかしくありません。そうした人は最初から臨床のチームには参画して居ませんが、病院という組織に属し、臨床工学技士という共通ライセンスで同じ部署になるかもしれませんん。
このような非臨床型の臨床工学技士を、非臨床だからと受け入れないのか、多様性を認めて受け入れるのか、業務拡大する上では検討すべき課題であります。

再生医療
再生医療は臨床のような、非臨床のような、少し曖昧な領域になる可能性があります。
患者から採取した組織や細胞などを遠心分離やフィルタなどの方法で分類し、増やし、保管し、投与します。
腹水濾過濃縮再静注や自己血回収では似たような操作を行っているため、臨床工学技士には馴染がある業務かもしれません。
この業務に我こそはと乗り出している臨床検査技師さんは、ピペット操作や顕微鏡観察のスキルがあり、病理などの現場経験が活かされる仕事として医師からも信頼されています。
今後、再生医療をどのような位置づけにするのか、臨床工学技士の業界全体の動きが注目されます。

これから開拓
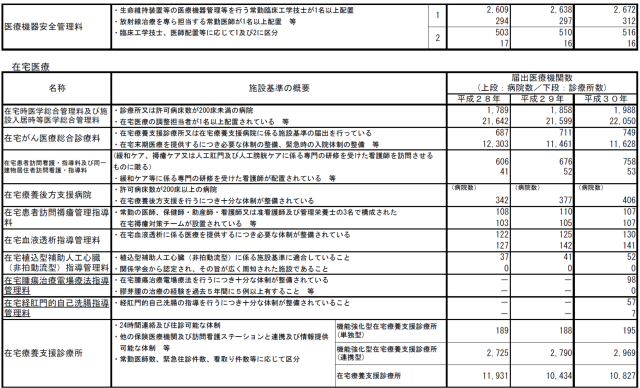
私見ですが、これから開拓すべきはICT・AI・IoTなどの情報通信技術系と、在宅医療ではないかと考えます。この2つはオーバーラップする部分もあり、私も研究しています。
電子カルテは医療従事者が記録し、参照する物でした。見読性、保存性、真正性を守るためのエンジニアが必要でした。
AIでは医療従事者への提案が行われたり、患者に行動変容を起こしたりする機能が備わるため、新たな管理手法が求められます。
特に診療報酬も算定できる医療機器としてのアプリは、医療機器ゆえの安全管理も求められます。
10年程前からAIの工学者から『医療側での管理に適した人材は?』との質問を受ける事がありました。
医療機器として、医療従事者による管理が求められます。
IoTについても新しい時代に入ります。
モノの所在管理やログデータ参照など便利に使える一方で、データの盗難やハッキングによる意図せぬ動作などからハードウェアを守る事も重要になります。
人工呼吸器が在宅でも買物中でも常時監視できる事の有用性と危険性をマネジメントする人材が必要になります。
ゼロリスクが難しい医療ゆえに、新しい管理手法を確立するのも臨床工学技士の職責ではないかと思います。

在宅医療への進出
これまでの臨床工学技士業務は医療機関の中、大きなハコに閉じこもって仕事をするのが普通でした。
2020年はCOVID-19の影響もあり入院患者数は激減、外来も含め病院の往来や滞在は最小化、最短化する動きが加速しました。
今後、高齢者数は増加しますが病床は減少へ向かい、在宅医療は拡大します。
療養住環境は様変わりし、一部では病棟模擬とでもいうようなしっかりした設備を備える家庭も出てくるでしょう。
夫婦や家族の生活環境を残しつつ、療養者の居心地の良い環境づくりも試行錯誤が続くと思います。
人工呼吸療法、抗がん剤治療、血液浄化療法、様々なME機器を使う高度な治療が在宅で行われ、それを安全に施行するために臨床工学技士の在宅進出が求められます。

過去は私も開拓者
新しい業務へのチャレンジは、私も経験者の一人です。
私の業務拡大
ME創成期
ME(エムイー)と言えば、という人物としては小野哲章先生、加納隆先生、高倉照彦先生、挙げればきりがありませんが、諸先生方がMEというモノを確立して下さいました。
このようなパイオニアに私も直接、ご指導して頂いた事があります。また、雑誌Clinical Engineeringでは特集記事の執筆でご一緒させて頂いた事もあります。貴重な経験です。
MEは医工学の世界から生まれましたが、臨床工学技士は同じく医工学から派生した人工臓器を生業とする方向に進み、養成課程でも人工腎臓、人工心肺、人工呼吸器に多くの時間を割きました。
医療機器安全管理黎明期
2000年問題で医療機器安全管理の重要性が認識された頃、臨床工学技士業務の1つとして医療機器安全管理が意識されましたが、普及には至りませんでした。
その要因の1つに『臨床』があったと思います。
臨床工学技士は『臨床』or『工学』を選択的に生業とするものではなく臨床の中の工学的分野、医と工の学際領域を担うものですが、臨床寄りの技士が多かったのではないかと考えます。
MEより透析と言われて
2000年~2005年頃、筆者は多くの医療機関へ見学に行きました。
免許取得前、学生時代でしたので就職先候補も探しながら、技士の現況も知ろうと思っての見学でしたが、残念な実状を知る事になりました。
『ME管理ソフトを買ってもらえないからME管理はしない』
異口同音にこうおっしゃる先輩技士が多い事に驚きました。
そして、このような現状を放置しておくと、医療機器安全管理という仕事は臨床工学技士の業務にはならないだろうと思いました。
人工透析や人工心肺でご活躍の諸先輩方は生涯、そちらで食べて行けると思いますが、これから技士になろう、技士になって医療機器安全管理を生業にしようと思う技士のタマゴにとって、その道を閉ざされるような、残念な気持ちになりました。
『透析もできないような技士は、技士じゃない』
これも多くの施設で言われました。
医療機器安全管理などと言う前に、透析くらいできるようになってから言いなさい、という意味合いでした。
CEME誕生の背景
『ME管理ソフトを買ってもらえないからME管理はしない』という言葉を逆手にとって、ME管理ソフトがあればME管理をしないなどと言えなくなるだろうと考え、筆者はソフトを独自に開発し、無償提供しました。
2002年、大学2回生で開発を始め、2005年の国家試験直前に完成、国家試験を終えて間もない2005年4月にリリースしました。
医療機器安全管理ソフトはタダで手に入るようになり、買ってもらえないから管理しないという言い訳はできなくなりました。
無償提供の目的は『業務拡大』と『地位向上』です。
月給が手取りで20万円以下、乳児の居る生活苦の中でも無償提供を続けた結果、4年間で400施設程に無償提供できました。
この無償提供は順風満帆というものではありませんでした。
職能団体の長から恐ろしい言葉で圧をかけられたり、大ホールで講演なさる大学病院所属の技士から根拠の無い酷評をされたりと、敵が多いなと感じる出来事はたくさんありました。
他方で救う神にも出会う事ができました。私の活動に賛同してくださり、応援して下さった先輩技士や医師の存在は、いまでも感謝し続けています。本当に救われました。
医療機器安全管理業務は私が確立した物ではありません。
しかし、その普及に少しでも貢献できるようにと起こした活動です。

MEを任されて
免許を取得して3年目の平社員に白羽の矢が立てられました。
地方技士会の学術委員会に参加しないかというお誘いで会議に参加すると『ME部門長』の役を命ぜられました。
これほど光栄な事はありません。多くの皆さんに医療機器安全管理の魅力を知ってもらう、職能団体として横並びでレベルアップを図る絶好の機会だと思いました。
私費で製本機を調達し、勉強会の資料を私費で製本して配布したところ、勘違いなさった幹部から公費を無駄遣いする悪者として吊るし上げられてしまいました。
弁明の機会も与えられなかったので、最終的には退会する事になりました。
同じ頃、ある病院では筆者にME室の立ち上げを任せて下さいました。
半年はかかると言われた仕事を2カ月程で形づくり院内にME管理を実装しました。
3か月目には院内で血管内治療センターの開設があり、オープニングスタッフとして参画しました。


2008年には脳血管内治療に専従
2008年、脳血管内治療を実施する施設はさほど多くはなく、デバイスも新しいものが次々と誕生する頃でした。
筆者は脳血管内治療は全症例に清潔で参加、各種デバイスの組立やプライミングなどの準備を清潔野で行っていました。
脳動脈コイルは各社でデタッチツールが異なるため、それぞれの使い方を覚え、特徴を知り、安全・確実な治療に貢献しました。
毎朝の医局カンファレンス、夕方に行われる症例検討会にも参加させてもらい、技士として何ができるかを検討し、医師らと議論を重ねて技士業務を確立していきました。
脳神経外科の学会でポスター発表した際、意外にも第一線でご活躍の著名な先生が質問に来られており『臨床工学技士を雇えばそのような仕事をしてくれますか?』と訊かれました。
これには回答に苦しみました。技士の世界では脳血管内治療について何も議論されていないので『私以外にこのような仕事をして、この学会に参加している技士が居ないと思います』としか答えられませんでした。
業務拡大のチャンスでしたが、この時点では静観せざるを得ませんでした。
2009年には再生医療に専従
iPS細胞の山中伸弥先生がノーベル賞を受賞される前、2009年に筆者は再生医療に専従する臨床工学技士として活動していました。
山中先生のご講演も幾度か聴講させて頂き、anti-iPSを自称する先生からも直接ご意見を聴き、未来の再生医療の姿を想像する日々でした。
当時の再生医療関連の学会に参加しても、多くが研究者、一部に臨床医が居るという程度で臨床工学技士の姿はありませんでした。
当時の再生医療では、再生細胞がどのような作用をするのかについて追及する先生と、再生細胞を効率よく集める方法を研究する先生が居られました。
後者について研究している先生に対し、人工腎臓のようなフィルトレーションや、セルセーバーのような遠心分離は有用かと尋ねるのがルーティーンでしたが、多くの先生がそれらの類似行為で臨床では使われるだろうと話していました。
再生医療が臨床応用されるためには、こうしたデバイスを現場で扱える人材が必要であり、臨床工学技士への期待感も述べられていましたが、肝心の臨床工学技士が再生医療研究には参画していないため、あまり現実には近づきませんでした。


2010年には医工連携に専従
2010年、医工連携という言葉はまだメジャーではなかったと思います。2009年の医学系学会で厚生労働省、文部科学省、経済産業省が同時に登壇して議論する姿が『珍しい』『画期的』と言われていたのを覚えています。そういった時代です。
筆者は国立循環器病研究センターが独立行政法人化と同時に開設した研究開発基盤センターの公募に応募し、医工連携に専従する研究員として雇用されました。当時の応募条件には臨床経験と民間企業での経験が求められていました。
大学の産学連携では職員の研究シーズなどを熟知し、その価値を高めるための対外的活動が多いようでしたが、筆者はセンター長らと共に現場の『声』に耳を傾ける活動をしました。
看護師の不満、患者の意見、ここに市場性のあるニーズが潜在しているとの仮説を実証しました。
筆者は専従者でしたので時間をたっぷりと使いました。
ある年は180社と面談、週1回は白衣を着てリスクマネジャーと共に病棟をラウンド、ときどき研究所の先生の下へ行き雑談を交わしながら情報収集する、といった事をしていました。
臨床工学技士が医工連携に関わる価値を創造できるよう、様々なチャレンジをし、一定の成果も残しました。
この頃、ライフワークとして『医工連携くまもとモデル』の確立に努めていました。
仕組み作りに対価は貰わないが、地域で医工連携に参画する企業が増えれば技士の需要も高まるだろうと見込んで活動しました。
目標は参画企業30社、顧問としての技士雇用を年間300万円分。10人が30万円の副業を持てれば、10人の年収が1割増になるのではないかと考えました。
3年がかりで構築したこのシステムは2014年、経済産業省九州経済産業局・熊本県庁・熊本市役所・熊本県工業連合会の協力を得て、熊本県臨床工学技士会の全面的な参画の下でキックオフすることができました。
熊本県臨床工学技士会の会長と九州経済産業局を引き合わせたのは筆者です。県庁の担当者と引き合わせたのも筆者です。地道な活動を通じ、地域に医工連携の輪をつくりました。
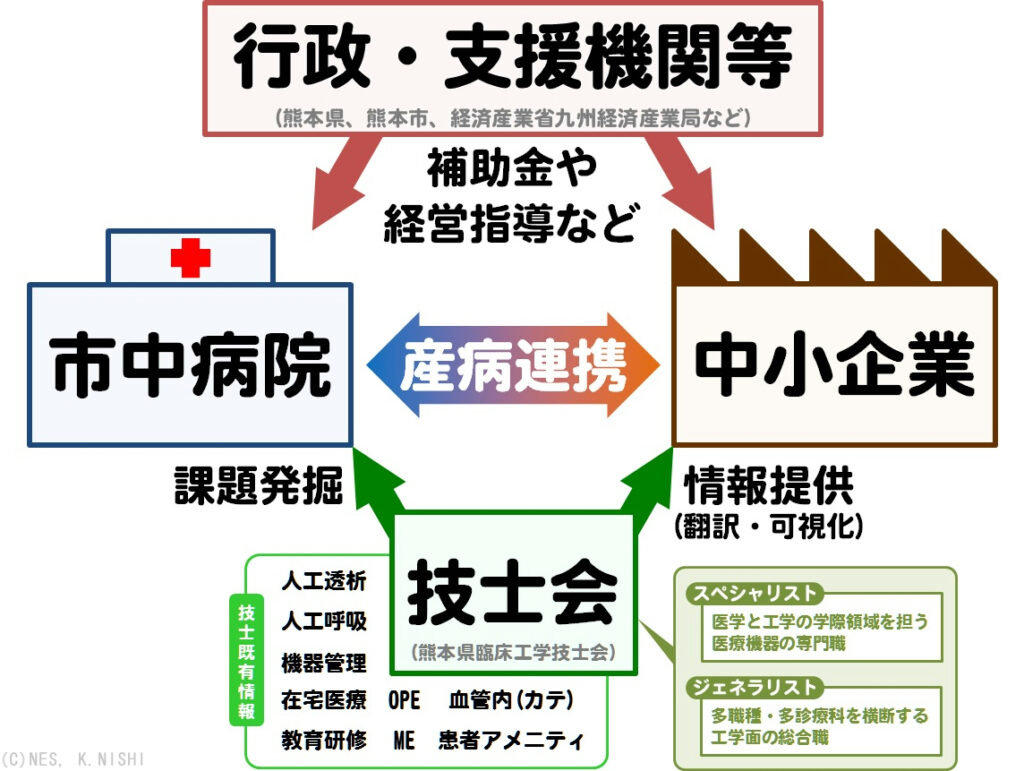
医療機器・設備同時的管理
医療機器安全管理は臨床工学技士業務として定着しつつあります。管理ゆえにマネジメントが必要ですが、どこまでマネジメントできているのか、施設間の差が顕著に見られます。
管理が行き届くかどうかという評価をする上で、リスクマネジメントという視点・手法があります。
例えば停電や断水が発生したとき、危害を最小化する手立てが構築されているのかを評価します。
ME機器自体が故障しないのは当たり前の事、そのために予防保全などを実施していると思いますが、これはメーカーなど外部人材でも出来る事です。
院内の設備や人員などのファクターが関与した時点で外部からのアクセスは急激に弱まり、内部でのリスクマネジメントが重要となります。
筆者は電気工事士を経て臨床工学技士になった経緯から、設備と機器の両方の安全管理を研究してきました。
著名な小野哲章先生が設備管理に対し『負荷としての医療機器』という言葉で、医療という独特な環境下での設備管理の在り方を力説されていた事が強く印象に残っています。
コンビニが停電するとPOSレジが使えず販売ができない、冷凍庫が溶け出す、防犯機能が遮断するなど経済的な危害が生じますが人命や健康への被害は考えづらいです。
医療機関が停電すると生命維持管理装置やバイタルサインモニタに影響が及び、診療の維持継続が難しくなったとき、生命に危機が及ぶ可能性があります。
こうした負荷の違いを考えなければ適正な設備管理はできないと小野先生は訴えていたと思います。
筆者も臨床工学技士の端くれとして、設備に明るいという利点を活かして医療機器と設備の同時管理という新業務の確立に取り組んでいます。

BCP
臨床工学技士業界における『BCP』の認知度はわかりませんが、2018年の日本臨床工学会で筆者がBCPを題材にした一般演題を登録したところ、ある関係者から『採点者がBCPを知らないので受賞は難しいと思います』と言われました。
2011年3月11日、筆者はガス会社の人と病院の停電対策に関する打合せをしていました。その日、東日本大震災が発生し医療機関でも停電が発生、その後には計画停電もありました。
この震災以前は停電しない病院づくりを研究していましたが、以降は停電しても強靭に立ち向かえる病院を研究しています。
2000年頃から続けてきた停電や災害に関する研究は20年経過し、様々なデータを蓄積することができました。
2020年、COVID-19で世間が大変な中、BCPに関する講演依頼を複数頂戴することができました。
全国自治体病院協議会様の有償セミナーでは多数の方々にビデオ視聴して頂きました。国立宇多野病院様からは1月に院内医療安全研修での講演、12月には筆者が策定したBCPを同院で採用して頂きました。
災害医療はDMATなど専門家が居ますが、災害時の医療は専門家不在であっても各院が工夫して診療を継続します。
どのような医療機関であってもBCPは必要であると考え、特に病床規模の小さな病院や、専門性の高い病院からの要望に応えられるよう、BCPの研究を続けています。
BCPが臨床工学技士業務になるかはわかりませんが、筆者は工学的視点を取り入れたコンサルティングを実践しています。
例えばBVM、用手換気を何時間もしなければならないときにどうすれば正確に長時間継続できるかを実験しました。メトロノームを聴きながら用手換気すると正確にできそうであることがわかりました。
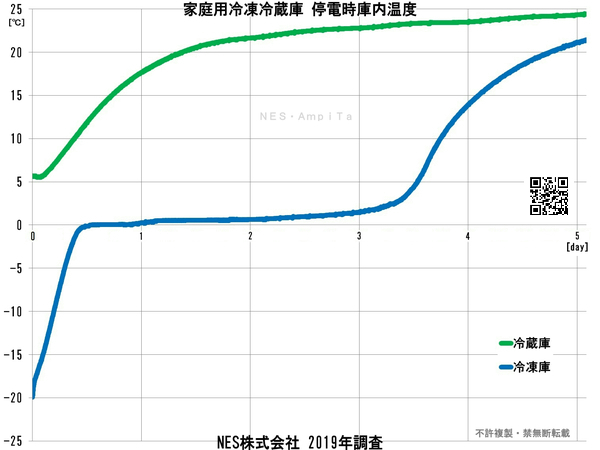
同じように、停電すると冷蔵庫の中身はどうなるのだろうという事が、わかっていそうで分からないという状況でした。
真夏に何度も冷凍冷蔵庫の電源を切っては温度を測定するという事を繰り返しました。
このデータは、ある医療機関において医薬品保管の参考として使われ、復電後に医薬品を使うべきか否かの議論の材料となっています。
COVID-19のワクチンの運搬や保管にも是非ご活用頂きたいデータだと思います。
業務拡大するべき?
有効求人倍率0.49
2018年の日本臨床工学会で一般演題として発表した筆者の研究に『有効求人倍率0.49』という数字があります。
これは、臨床工学技士数が増え続け、透析患者減少などによる技士需要の低下が重なった時の数字です。
働きたくても雇ってもらえるのが半数になるか、技士全員の給与を半分にして全員の雇用を守るのか、いずれにしても痛みがあります。
この数字を改善する方法は技士免許の保有者を減らすか、雇用を増やすかの二択です。
安っぽくない
低賃金でも働くのが臨床工学技士、そんなステータスは要らないと思います。
チョット高くても出す価値がある、かつてのMade in Japanの製品のように、一定の信頼や価値があるステータスなら欲しいと思います。
『おじいちゃんは昔、臨床工学技士だった』と話したときに、孫からどう見られるか、そんなことまで考えて、引退間近の人もこれから技士を目指す人も、皆が協力してステータスの維持向上を図る事にデメリットは無いのではないかと考えます。

技士友愛会
名称は互助会でも共済会でも何でも良いですが、良いときも悪い時も互いのためになる緩い会があっても良いかなと思います。
いま、技士が訴えられたとき、臨床工学技士に精通した弁護士を探す事ができるでしょうか。
医療行為について訴えられたとき、その行為を擁護するための証言者確保や根拠の提示ができるでしょうか。
こんな悪い事を想像したくなくても、いつか誰かは訴えられると思いますので、備えあれば患いなしです。
ネガティブな事が起こる前にポジティブに動く、そう考えると臨床工学技士の業務拡大についても『誰かが代表して開拓』という事に、皆で資金を集め、見込みのある人材に突破口を開いてもらう、そうした活動も必要ではないかと思います。
例えば実用化が期待される再生医療の研究室に出向し、実用化のためのデバイス開発の中で臨床工学技士業務と結びつけ、再生医療の普及が技士雇用の拡大につながるストーリーを実装する、という事もすべきではないかと考えます。

士業を応援
待機児童問題で騒がれる保育ですが、保育士免状保有者の半数が保育士として働いていません。
その第一の理由が低賃金、次いで労働環境だそうです。
キツイ職場であるにも関わらず低賃金であれば、せっかく養成校を出て取得した免許も使わない、という事のようです。
同じ『士』を名乗る臨床工学技士も明日は我が身です。
サムライ同士、課題を共有し、助け合うのも1つの手だと思います。

ご意見・ご相談
臨床工学技士の業務拡大についてご意見やご相談はお気軽にお寄せください。
無償です。相談したからといって費用はかかりません。
苦言や批判もお聞きしますが、メンタルはさほど強くないので、匿名で追い詰めるような行為はご遠慮ください。
関連する講演等
第23回近畿臨床工学会 (2016年11月13日10:40~12:10・第1会場)
シンポジウム『変革』
Syn-4 臨床工学技士業務枯渇回避に向けた新規業務としての医工連携と経済・社会・産業への関り
第21回近畿臨床工学会 (2014年10月11日15:00~17:00・第1会場)
パネルディスカッション『未来を託す技士を育てるために、負託に応える技士になるために』
オーバービュー…これからの30年に向かって